Česká vitreoretinální společnost
Termínem endoftalmitida se rozumí zánět nitroočních struktur buď exogenní cestou (po operaci katarakty, glaukomu, pars plana vitrektomii, perforujícím nebo penetrujícím poranění oka, ruptuře či laceraci stěny bulbu) nebo endogenní cestou. Základním rysem endoftalmitidy je zánětlivá infiltrace sklivce zánětlivými buňkami, převážně neutrofily, pomnožení bakterií a produkce endotoxinů. Ve většině případů je zánětlivá infiltrace spojena s těžkou ztrátou visu, bolestí a tvorbou hypopya. Další progrese zánětu může vést k panoftalmitidě, rohovkové infiltraci a perforaci oka. Výsledným stavem pak může být atrofie bulbu s trvalou slepotou. Vývoj onemocnění a zánětlivé infiltrace je možné pozorovat často v řádku několik hodin až dní. I přes pokroky v technologii očních operací a farmakologických pokrocích v poslední dekádě počet endoftalmitid výrazně roste (1). Primární léčebnou technikou rozvíjející se endoftalmitidy je urgentní operační zákrok s odstraněním vyvolávajícího agens spolu s odstraněním endotoxinů a instilace antibiotik (49,52,82). Rychlost vývoje onemocnění je v závislosti na typu a virulenci agens a velikosti inokula. Proto i z klinického nálezu vyplývá urgentnost operačního řešení. Pohybuje se v řádu maximálně několika hodin. Žádoucí je okamžitý a neodkladný zákrok bezprostředně po zjištění diagnózy dříve, než dojde k plnému rozvoji zánětu s toxickým poškozením neuroepitelie (49). Prognóza při včasném záchytu onemocnění a včasné indikaci operace (PPV) ještě před plným rozvojem onemocnění je relativně dobrá, umožní uchování dobrých zrakových funkcí. V opačném případě, kdy dojde k operačnímu řešení až při plném rozvoji zánětu nelze očekávat v pooperačním období dosažení uspokojivých zrakových funkcí (49,52).
Akutní pooperační endoftalmitida
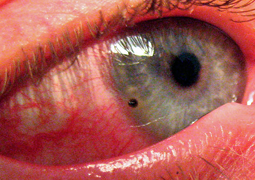
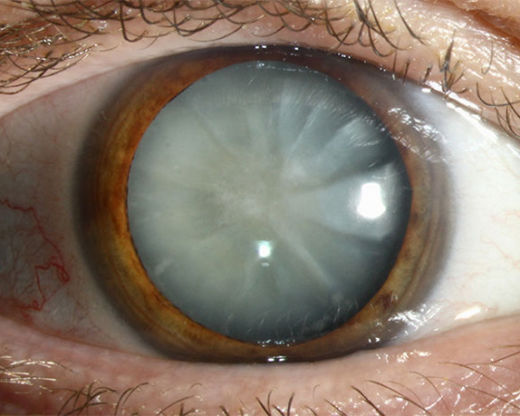
Akutní pooperační endoftalmitida nastupuje krátce po operaci katarakty,glaukomu, PPV , perforující keratoplastice, intravitreálních injekcích léků, méně pak po neperforujících operacích (pterygium, glaukom, strabismus, skleroplastika, sklerální implantáty) v období od operace do 3 týdnů. Nejčastěji však přichází mezi 3-5 dnem od operace (52). Nejčastější projevy jsou bolest oka, otok víček a spojivek, zarudnutí oka, rohovkový edém, hypopyon, zkalená optická media, buněčná infiltrace v přední komoře, v obalech umělé čočky a ve sklivcovém prostoru, tvorba fibrinu a fibrinové sítě v oku, infiltrace sklivce, periflebitida, sítnicová infiltrace, sítnicová krvácení, edém terče zrakového nervu. V EVS studii 94,3 % pacientů s endoftalmitidou mělo zastřené vidění, 82,1 % zarudnutí oka, 74 % bolest oka, 85 % hypopyon, 79 % sklivcovou infiltraci znemožňující pohled na sítnici, 26% pokles visu na pouze světelnou projekci. EVS studie podhodnotila iniciální projevy endoftalmitidy, kterými jsou snížení zrakové ostrosti, progredující zánětlivá infiltrace sklivce, při které je ještě možné diagnostikovat cévy sítnice(49). Tito pacienti nebyli do studie zařazeni, proto jsou výsledky EVS studie z pohledu akutního přístupu k operaci v iniciálních stádiích rozvoje zánětu zkreslující. Operace katarakty je zdaleka nejčastější nitrooční operací a téměř 90 % endoftalmitid přichází po této operaci (89). Současné odhady výskytu akutní pooperační endoftalmitidy jsou mezi 0,08 % a 0,68 % (1,63,65,79). Riziko endoftalmitidy paradoxně i přes vývoj moderních operačních technik roste, zřejmě s přechodem ze sklerokorneálního na rohovkový typ řezu (16,63). Každá zánětlivá reakce, větší, než je pooperační iritace musí být považovaná za počínající endoftalmitidu. Diagnozu endoftalmitidy je pak nutné stanovit buď při jasných projevech endoftalmitidy nebo v hraničních nálezech při kontrolních vyšetřeních, kdy lze zaznamenat progresi a vývoj zánětlivé infiltrace a propagace do hlubších vrstev a partií oka.
Chronická pooperační endoftalmitida
Akutní pooperační endoftalmitida nastupuje krátce po operaci katarakty,glaukomu, PPV , perforující keratoplastice, intravitreálních injekcích léků, méně pak po neperforujících operacích (pterygium, glaukom, strabismus, skleroplastika, sklerální implantáty) v období od operace do 3 týdnů. Nejčastěji však přichází mezi 3-5 dnem od operace (52). Nejčastější projevy jsou bolest oka, otok víček a spojivek, zarudnutí oka, rohovkový edém, hypopyon, zkalená optická media, buněčná infiltrace v přední komoře, v obalech umělé čočky a ve sklivcovém prostoru, tvorba fibrinu a fibrinové sítě v oku, infiltrace sklivce, periflebitida, sítnicová infiltrace, sítnicová krvácení, edém terče zrakového nervu. V EVS studii 94,3 % pacientů s endoftalmitidou mělo zastřené vidění, 82,1 % zarudnutí oka, 74 % bolest oka, 85 % hypopyon, 79 % sklivcovou infiltraci znemožňující pohled na sítnici, 26% pokles visu na pouze světelnou projekci. EVS studie podhodnotila iniciální projevy endoftalmitidy, kterými jsou snížení zrakové ostrosti, progredující zánětlivá infiltrace sklivce, při které je ještě možné diagnostikovat cévy sítnice(49). Tito pacienti nebyli do studie zařazeni, proto jsou výsledky EVS studie z pohledu akutního přístupu k operaci v iniciálních stádiích rozvoje zánětu zkreslující. Operace katarakty je zdaleka nejčastější nitrooční operací a téměř 90 % endoftalmitid přichází po této operaci (89). Současné odhady výskytu akutní pooperační endoftalmitidy jsou mezi 0,08 % a 0,68 % (1,63,65,79). Riziko endoftalmitidy paradoxně i přes vývoj moderních operačních technik roste, zřejmě s přechodem ze sklerokorneálního na rohovkový typ řezu (16,63). Každá zánětlivá reakce, větší, než je pooperační iritace musí být považovaná za počínající endoftalmitidu. Diagnozu endoftalmitidy je pak nutné stanovit buď při jasných projevech endoftalmitidy nebo v hraničních nálezech při kontrolních vyšetřeních, kdy lze zaznamenat progresi a vývoj zánětlivé infiltrace a propagace do hlubších vrstev a partií oka.
Diagnostika endoftalmitidy
Diagnostika endoftalmitidy je možná na základě klinického vyšetření s jasně prokázanými známkami endoftalmitidy (viz výše). Při nejasném obraze nebo hraničním nálezu je pomocnou technikou ultrazvukové vyšetření nebo ultrazvuková biomikroskopie oka. Obojí vyšetření dokumentuje zánětlivou infiltraci v předním i zadním segmentu, umožňuje registrovat progresi a vývoj infiltrace směrem do zadního segmentu oka v čase. Na základě vývoje ultrazvukového vyšetření je možné indikovat včasnou PPV v léčbě endoftalmitidy ještě dříve, než dojde k trvalému toxickému poškození sítnice toxiny bakterií, i když již není možné z klinického vyšetření pro zkalená optická prostředí na pozadí dohlédnout. Ultrazvukové vyšetření je vhodné opakovat v případě nejasného nálezu i několikrát denně. Symptomy progrese zánětu jsou i nárůst subjektivních obtíží pacienta, především ztráta zrakové ostrosti a zvyšující se bolest oka. Od endoftalmitidy je nutné odlišit toxoalergickou reakci po operaci (toxic anterior segment syndrom-TASS syndrom), která je výrazem sterilního zánětu po průniku toxických látek, detergentů, preservancií, bakteriálních toxinů nebo čistících komponent, přítomných v infuzních roztocích. Výraznější iritace oka může rovněž vyplývat z nadměrné pooperační reakce pacienta při imunodeficienci, z nadměrného operačního traumatu, z ponechaných čočkových hmot v přední komoře nebo přehlédnutých zbytků jádra čočky. TASS syndrom lze někdy odlišit rychlým nástupem (cca 12-24 hodin), pozitivní reakcí na lokální léčbu a nepřítomností bakteriálních kultur z bioptického materiálu a rovněž lokalizací infiltrace pouze v předním segmentu oka (59).
Faktory rozvoje pooperační endoftalmitidy
Existují faktory a známky, které podporují diagnózu endoftalmitidy ve sporných nebo hraničních nálezech. Těmi jsou dehiscence pooperační rány, filtrace operační ránou, zánětlivá infiltrace v přední komoře oka související s operační cestou (např. k operačnímu vstupu servisním incizím, apod.), pooperační hypotonie oka, absces v oblasti stehu, sklivcová inkarcerace v ráně, erodující sklerální stehy při sklerální fixaci nitrooční čočky.
Mikrobiologická charakteristika
Nejčastější příčinou akutní i chronické endoftalmitidy jsou bakterie. Plísňová a kvasinková endoftalmitida je vzácná, nejčastěji ve spojení s použitím kontaminovaných roztoků při operaci katarakty (59). Příčinou endoftalmitidy bývají obyčejně mikroorganismy přítomné ve vlastní periokulární bakteriální floře, které se operací dostanou do operačního pole (35,80). V EVS studii z prokázané bakteriální kontaminace bylo 94,2 % Gram pozitivních bakterií, z toho v 70 % koaguláza-negativní staphylococus, v 9,9 % staphylococus aureus, 9 % staphylococus species, 2,2 % Enterococus species. Různé Gram-negativní kultury tvořily 5,9 % kultivací (35).
Průkaz bakteriální infekce naráží na řadu technických problémů. V EVS studii byla prokázaná bakteriální kultura pouze v 69 % (35). Důvodem pro nízkou průkazovost bakteriální infekce je několik. Vlivem většinou již započaté léčby může být velikost bakteriálního inokula pro průkaz nízká. Některé bakterie, jako Staphylococus epidermidis se mohou spontánně likvidovat v průběhu zánětlivé odpovědi organismu (60). Některé bakterie (např. Propionibacterium acnes) je technicky velmi obtížné v umělém médiu vykultivovat. Role polymerázové řetězové reakce (PCR) pro diagnostiku a lepší záchyt bakteriálního agens je slibná, nicméně dosud není běžně dostupná na všech pracovištích v České republice.
Léčba endoftalmitidy
Efektivní léčba endoftalmitidy zahrnuje prevenci, včasné rozpoznání prvních symptomů a aktivní léčbu. Pars plana vitrektomie (PPV) má několik potenciálních výhod pro léčbu jak akutní, tak chronické endoftalmitidy. Ty zahrnují redukci bakteriálních mikroorganismů z uzavřeného sklivcového prostoru, odstranění edo a exotoxinů, zánětlivého materiálu a vyčištění zkaleného optického prostředí. Důležitá je role odběru materiálu k mikrobiologickému zpracování a cílená instalace antibiotik dle citlivosti při laboratorním zpracování. Potencionální nevýhodou je nezbytnost sofistikovaného instrumentária, erudovaného operačního týmu a operační sál pro vitreoretinální chirurgii. Při jasně stanovené diagnóze endoftalmitidy a známkách jejího vývoje PPV představuje jedinou techniku umožňující zastavení zánětlivého procesu a tím zachování uspokojivých zrakových funkcí. Při včasné indikaci PPV, dokud nedojde k těžké ztrátě zrakové ostrosti a zánětlivý proces je na počátku rozvoje, lze uchovat dobré zrakové funkce, na rozdíl od řešení endoftalmidity až ve stádiu rozvinutého procesu (49,52). Dřívější doporučení, dnes již méně respektované EVS studie z r. 1995 nacházelo benefit PPV pouze pro stádia endoftalmitidy, kde zraková ostrost klesla až na světlenou projekci. Indikace pro PPV vycházely pouze z hodnot zrakové ostrosti a nerespektovaly klinický obraz a průběh endoftalmitidy. V doporučení bylo rovněž provádění pouze omezené vitrektomie s ponecháním korového sklivce. Současné poznatky prokázaly, že i při instalaci antibiotik do sklivcového prostoru ponechání tenké vrstvy kortexu sklivce s ponechanými zbytky zánětlivého materiálu, bakterií, toxinů, zánětlivých komponent znamená pokračující toxické poškození sítnice a další patologické změny, jako je vaskulární zánět, edém makuly (49,52,82). V rozsáhlé studii Kuhn zaznamenal při včasné indikaci PPV u 91 % uchování zrakové ostrosti 6/12 a lepší proti pouhým 53 % ve studii EVS (49). U žádných ze sledovaných očí se nerozvinulo odchlípení sítnice, zatímco ve studii EVS došlo k odchlípení sítnice v 8,3 %.
Řada publikací prokázala zastaralost koncepce vycházející z EVS studie a ve většině rozvinutých i rozvojových zemí celého světa byla vitreoretinálními specialisty opuštěna.
Současná indikace k PPV zahrnuje jasné projevy endoftalmitidy (viz výše), u které jsou známky propagace do sklivcového prostoru a tvorba zánětlivého exudátu nebo infiltrace v zadním segmentu oka. Klinicky je korelátem ztráta reflexu, ztráta diferenciace struktur sítnice a vývoj projevů během sledování v průběhu 24 hodin.
Technika PPV
PPV by měla být zásadně třícestná 20, 23 nebo 25 G (infuzní vstup, světelný zdroj a vitrektom) procedura. Operace by měla být prováděná na pracovištích se zkušenostmi s provádění vitrektomií - Vitreoretinálních centrech (VRC), kde funguje 24 hodinová operační dostupnost. Principem operace je kompletní odstranění sklivce, maximální odstranění zánětlivých materiálů z oka. V případě zkalených optických medií, zkalení rohovky je vhodné provedení PPV s dočasnou keratoprotézou, poté odstranění fibrinových a zánětlivých membrán z přední komory oka, předního povrchu nitrooční čočky. Cestou PPV maximální odstranění zadní kapsuly za nitrooční čočkou a odstranění zánětlivé infiltrace z vaku. Nelze-li kompletně odstranit zánětlivé komponenty z vaku, je metodou volby odstranění nitrooční čočky i kapsulárního vaku. Na počátku PPV je nezbytné provést odběr na bakteriální kultivaci ze vzorku cca 0,5 ml- 1 ml, nejlépe ve dvou vzorcích a to jak na aerobní i aneaerobní kultivaci a kultivaci na plísně. Po odběru na kultivaci je součástí PPV instalace antibiotik do infuzního roztoku, kterým je sklivcový prostor plněn (promýván). Volba antibiotik závisí na klinickém vzhledu endoftalmitidy. Podle současných poznatků a výsledku klidnických randomizovaných studií nejúčinnější a léčbou s nejširším antibakteriálním spektrem je kombinace intravitreálně instalovaného Vancomycinu a ceftazidimu (49,82). Ceftazidim lze v některých případech nahradit Amikacinem (52,91). Kombinace těchto antibiotik pokrývá 99,4 % všech infekčních mikroorganismů (91). V současné době se objevují nová antibiotika s lepším průnikem do sklivcového prostoru jak při lokální aplikaci, tak i při celkovém podání (Moxifloxacin, Gatifloxacin), která jsou zároveň velmi velmi účinná i při intravitreální aplikaci a jsou zároveň dobře tolerována citlivou neuroepitelií (49,62,64). Cílem vitrektomie je kompletní odstranění sklivce včetně kortikálního, provedení ablace sklivce přiléhajícího k zadnímu pólu oka a očištění sítnice od veškeré zánětlivé infiltrace. Ponechání sklivcového kortexu umožní přetrvávání zánětlivých komponent, od bakterií přes toxiny až po zánětlivé faktory, které by mohly i po PPV toxicky ovlivňovat sítnici. Pouze v oblasti baze sklivce, kde adherence je výrazně pevnější, je nutné odstraňování sklivce volit velmi opatrně s ohledem k zánětlivě změněnou a křehkou sítnici. Použití nových operačních technologií, jako jsou širokoúhlé zobrazovací systémy (BIOM), barvení sklivce a membrán (triamcinolon, membránová modř, indocyaninová zeleň) nebo použití endokamery výrazně zlepšují preciznost dokonalého odstranění zánětlivě změněné baze sklivce (49). Je prokázáno, že zraková rehabilitace po včasné a kompletní vitrektomii s odstraněním veškerého zánětlivého materiálu je výrazně rychlejší a riziko iatrogenních trhlina a odchlípení sítnice je menší při použití moderních zobrazovacích a operačních postupů (49,52,64). Léčba chronické pooperační endoftalmitidy je obdobná jako u akutní endoftalmitidy. Některé faktory však mohou léčebný postup modifikovat. V závislosti na průběhu endoftalmitidy a postižení zrakových funkcí lze zvažovat nejprve diagnostický odběr materiálu ke zpracování na bakteriologii, cytologii a dle výsledku nejprve intravitreální aplikaci antibiotik (49). Teprve při neúspěchu minimálního chirurgického zákroku je následně stanovena indikace k PPV.
Klinická doporučení
Akutní endoftalmitidu je nutné považovat za urgentní operaci bezprostředně po stanovení diagnózy. Jakmile je na základě klinického vyšetření, ultrazvukového nálezu a anamnézy stanovena indikace k operačnímu řešení, měla by být neodkladná operace provedena ihned po provedení nezbytných předoperačních příprav (předoperační interní vyšetření, příprava operačního týmu, zajištění antibiotické léčby).
Původní text najdete na webových stránkách České vitreoretinální společnosti