Česká vitreoretinální společnost
I když odchlípení sítnice samo o sobě nebývá akutní onemocnění, vyvíjí se většinou postupně, je prokázáno, že pooperační výsledky se odvíjejí odlišně, v závislosti na tom, zda je makulární oblast sítnice odchlípená, či nikoliv. V případě, že makulární oblast dosud není odchlípená, je zachovaná výživa centrálních částí sítnice a stejně tak zraková ostrost je bez omezení. Prognóza operačního řešení je velmi dobrá a pooperační zraková ostrost bývá srovnatelná s předoperačním stavem. Je-li makulární oblast sítnice odchlípená, může dojít k významné poruše výživy nejcitlivější části sítnice – neuroepitelie a v závislosti na délce trvání odchlípení k ireverzibilním změnám, tj. trvalému poškození zrakové ostrosti. Je žádoucí přistoupit k operačnímu řešení v co nejkratší době po zjištění diagnosy odchlípení sítnice. V případě dosud ležící makulární oblasti sítnice je třeba považovat operační řešení za urgentní, nejlépe do 24 hodin od stanovení diagnózy. Každý delší odklad operace hrozí progresí odchlípení i do makulární oblasti sítnice s rizikem ireverzibilního poškození centrální zrakové ostrosti.
Definice
Odchlípení sítnice je separace neurosenzorické části sítnice (NSR) od vespod ležícího retinálního pigmentového epitelu. I když jsou tyto vrstvy vývojově odvozeny z neuroektodermu, není mezi nimi skutečné anatomické spojení. Proto, jsou-li jednou od sebe odděleny, vzniká mezi nimi prostor, znamenající narušení funkčních spojení a oslabení metabolické aktivity (20). Fotoreceptory sítnice jsou vyživovány difúzí z cévnatky, přičemž musí být dodržena velmi malá vzdálenost mezi kapilárou a cílovou buňkou (fotoreceptorem). Jakmile dojde k separaci NSR a pigmentového epitelu s cévnatkou, tak není splněna výše uvedená podmínka vzdálenosti a sítnice trpí značně vysokou hypoxií a hyponutricií . Makula (centrální část sítnice) je metabolicky nejaktivnější a tudíž velmi citlivá na nedostatek kyslíku a živin a je schopna tomuto stavu odolávat poměrně krátkou dobu, aniž by došlo k nezvratné anoxii fotoreceptorů sítnice. Opětovné přiložení NSR k RPE je podmínkou obnovy funkčních spojení a návratu narušených zrakových funkcí. Sítnice je v přiloženém stavu podporovaná jednak metabolickými silami a jednak mechanickými silami (56). Mezi metabolické síly,které mají vliv na retinální adhezi patří oxygenace.
Retinální adheze se snižuje postmortem a obnovuje s opětovnou oxygenací a je ovlivňována hypoxií a aktivitou RPE na aktivní transport vody (46,57,87). Mechanické síly zahrnují interfotoreceptorovou matrix (IPM) mezi NSR a RPE a interdigitace mezi výběžky RPE a fotoreceptory. Odchlípení sítnice neznamená pouhou separaci NSR od RPE, ale i destrukci IPM. Ta funguje za fysiologického stavu jako lepidlo spojující obě vrstvy, má strukturální uspořádání a po odchlípení NSR od RPE zůstává na obou stranách (31,32,33,39). Interdigitace mezi výběžky RPE a fotoreceptory zabezpečují funkční celek, jehož funkcí je především nepřetržitá fagocytóza zevních segmentů fotoreceptorů, elektrostatické interakce mezi buněčnými membránami a mechanické vazby mezi buňkami (21,56). Separací NSR od RPE jsou narušeny 3 základní metabolické procesy: fagocytóza zevních segmentů fotoreceptorů, oxygenace IPM, elektrostatické interakce mezi buněčnými membránami. Po odchlípení sítnice biochemické pochody mezi NSR a RPE se zastavují, dochází k akumulaci subretinální tekutiny a postupné ztrátě fotoreceptorů. Trvá-li odchlípení delší dobu, následně atrofuje NSR. Doba odchlípení sítnice je zásadní pro stanovení předpovědi návratu zrakových funkcí po úspěšném přiložení sítnice. I když jsou určité individuální rozdíly, je v experimentálních podmínkách prokázáno, že k degeneraci receptorů dochází již po 12 hodinách od odchlípení a po 24 až 72 hodinách téměř všechny čípky i tyčinky vykazují různě vyjádřený stupeň degenerace (19). Burton v klinických studiích sledoval návrat zrakových funkcí v časovém intervalu od 1. do 72. dne po odchlípení sítnice(10). Zatímco do 5. dne po odchlípení pozoroval návrat zrakových funkcí (v průměru 20/50), po 5. dni došlo k zvratu a návrat funkcí byl o řádek Snellenových optotypů horší na každý týden až do 1 měsíce sledování. Řada dalších klinických studií podporuje názor, že jediný prediktivní faktor dobrých zrakových funkcí pro úspěšné přiložení sítnice je dobrá předoperační zraková ostrost, mladý věk a nízká elevace sítnice (10,26,28,30,34,43,47,51,72,73,78,83). Z klinického hlediska je důležité, že čím déle je sítnice odchlípená, tedy bez podpůrné výživy z choroidei, tím hlubší a více ireverzibilní jsou degenerativní změny NSR a závažnější ztráta zrakové ostrosti. I když mohou být interindividuální rozdíly, existuje podle experimentálních i klinických studií paralela mezi dobou odchlípení a ztrátou zrakové ostrosti(6,29,41,48,54). Čím je doba od odchlípení sítnice k operaci delší, tím je menší naděje na návrat zrakové ostrosti. Odchlípení sítnice, kde makula je přiložena má výrazně lepší funkční výsledky proti odchlípením s makulou již odchlípenou (74,78,83,92). Závěrem těchto studií je doporučení načasování operace u odchlípení sítnice s makulou ležící v pokud možno nejkratším termínu. Je-li již makula odchlípena, funkční výsledky jsou horší, pokud k operaci dojde za více jak 5 dní od počátku odchlípení (10,36,73,74). V případě odchlípení makuly není operační řešení urgentní, operace by měla být provedena, jakmile to dovolí podmínky operačního týmu, většinou do 1 týdne.
Patogeneza odchlípení sítnice
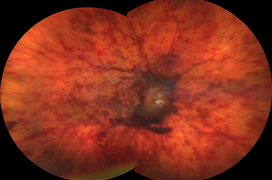
Existují tří základní typy odchlípení sítnice: a) Rhegmatogenní odchlípení sítnice, které vzniká na základě trhliny nebo díry sítnice, b) trakční odchlípení sítnice vzniká, když trakční síly vitreoretinálního rozhrani převáží nad adhezivními silami udržující sítnici v přiloženém stavu a c) exsudativní (seriózní) odchlípení sítnice, které vzniká na základě procesu (zánět,tumor) jehož aktivitou se hromadí tekutina v subretinálním prostoru. Akumulace tekutiny v subretinální prostoru je základním a společným znakem všech odchlípení. Zdaleka nejčastějším typem odchlípení sítnice je rhegmatogenní odchlípení, které se může kombinovat s trakčním mechamismem odchlípení sítnice. Z pohledu urgentnosti indikace operačního řešení a pro standard akutních vitreoretinálních stavů v oftalmologii jsou důležité první dva typy odchlípení – rhegmatogenní a trakční odchlípení sítnice. Exsudativní odchlípení sítnice nebývá akutním onemocněním, vyžaduje často časově náročnou diagnostiku a z ní vyplývající léčbu nespadající do rámce tohoto standardu.
Rhegmatogenní odchlípení sítnice
Rhegmatogenní odchlípení je charakterizované :
- existencí zkapalněného sklivce,
- trakčními silami v oblasti trhliny nebo díry sítnice,
- trhlinou nebo dírou sítnice v plné tloušťce, která umožní průnik tekutiny do subretinálního prostoru.
Pro rozvoj odchlípení je nutná kombinace všech tří faktorů (5). I v případě přítomné trhliny nebo díry nedojde k odchlípení, nepůsobí-li zároveň trakce v oblasti okrajů nebo víčka trhliny (11). Rovněž v případě přítomné trhliny nebo díry a nezkapalněném sklivci je odchlípení sítnice nepravděpodobné. Trakce oblasti vitreoretinálního rozhraní, je-li silná, může vést sama o sobě k vytvoření trhliny. Většinou však trhliny a díry vznikají na podkladě predisponujících patologických změn sítnice. Těmi jsou především degenerativní procesy periferie sítnice nebo makulární oblasti, trauma nebo vysoká degenerativní myopie. Nejčastěji vznikají trhliny v periferii sítnice a to na podkladě mřížkové degenerace, retinálních tuftů a patologií oblasti ora serrata (enclossed ora bay, retina pits),(22). V okrajích mřížkové degenerace často nacházíme silnou adherenci patologicky změněného sklivce (23). Vývoj trakce pevně adherujícího a patologicky změněného sklivce při současném vývoji trhliny či díry vede k lokalizovanému odchlípení sítnice (55). Migrace zkapalněného sklivce do subretinálního prostoru podporuje při persistující vitreoretinální trakci další separaci NSR od RPE a je faktorem dalšího rozvoje odchlípení. Trauma je méně častou, nicméně významnou příčinou odchlípení sítnice. Tvoří přibližné 15% všech odchlípení, většinou u mladších pacientů (4). Tupá poranění oka bez ruptury bulbu reprezentují přibližně 70-85 % všech traumatických odchlípení sítnice (50). Zatímco trhliny sítnice následkem degenerativních procesů se nacházejí v naprosté většině v ekvatoriální a preekvatoriální oblasti sítnice, trauma oka je většinou spojeno s nálezem retinální dialýzy (odtržením sítnice v oblasti ora serrata). Rovněž lokalizace trhlin je podle etiologie rozdílná - následkem degenerativních pochodů je většinou v superotemporální oblasti, retinální dialýzy následkem traumatu většinou inferonazální oblasti (18). Myopie je významný rizikový faktor pro vznik odchlípení sítnice (14,18). Toto riziko se zvyšuje se stupněm myopie (45). U myopie je rovněž vyšší riziko rozvoje mřížkové degenerace a PVD (14). Vzhledem k tomu, že u myopů je sítnice zároveň tenčí, znamená vysoká degenerativní myopie veliké riziko pro rozvoj odchlípení sítnice, často oboustranné (27).
Kombinované trakční a rhegmatogenní odchlípení sítnice
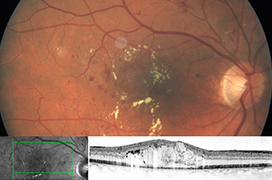
K trakčnímu odchlípení sítnice dochází, pokud je sítnice separovaná od RPE trakční silou při absenci trhliny sítnice. Tyto síly mohou být vytvořeny prostřednictvím trakčních pruhů nebo membrán vznikajících během přestavby sklivce. Tento typ odchlípení bývá nejčastější při proliferativních retinálních nebo vitreoretinálních onemocněních, jako jsou diabetická proliferativní retinopatie (PDR), proliferativní vitreoretinopatie (PVR), retinopatii nedonošených (ROP) nebo následkem perforujícího poranění (15,24). Kombinované trakčně-rhegmatogenní odchlípení je výsledkem kombinovaného působení trakce sklivce a retinální trhliny. Některá rhegmatogenní odchlípení kombinují obojí mechanismus, tzn. trhlinu či díru v sítnici a významnou trakční komponentu, která vyplývá z vývoje buněčných membrán na povrchu sítnice. Tato odchlípení bývají většinou plochá, jen méně nacházíme bulózní odchlípení, která jsou typická pro čistě rhegmatogenní typ. Kombinovaná trakční a rhegmatogenní odchlípení bývají spojená s projevy PVR a často jsou známkou již delšího rozvoje odchlípení sítnice. PVR je komplikace rhegmatogenního odchlípení sítnice a často nejčastější příčinou selhání operačního zákroku, který nastává v 7-10 % (7). Základním patologickým procesem při PVR je růst a kontrakce buněčných membrán na vnitřním retinálním povrchu a zevní ploše kortikálního sklivce (13,71). V iniciálním stádiu hrají významnou roli fibroblasty, RPE buňky a gliání buňky. V pozadí buněčných reakcí stojí zatím ne zcela prozkoumané proliferace Müllerových buněk, astrocytů, pericytů, endoteliálních buněk, a migrace mikrofágů (38). Kontrakce fibrózních membrán vede k znovuotevření trhlin a děr a opětovnému odchlípení sítnice. Formace membrán na zevním retinálním povrchu se označuje jako subretinální fibróza a bývá výrazem pokračující PVR a často finálním obrazem neléčeného nebo neúspěšně léčeného odchlípení sítnice. Subretinální fibróza narušuje intercelulární spojení mezi NSR a RPE a zabraňuje regeneraci fotoreceptorů po úspěšném operačním přiložení (29,53).
Trhliny či díry bez projevů odchlípení sítnice nacházíme u přibližně 5-10% populace starší 50 –ti let (11,66). Liquefakce (syneréza) sklivce a jeho odchlípení (PVD) se zvýrazňuje s věkem. U lidí starších 40-ti let pozorujeme určitý stupeň liquefakce téměř u 90 %. Ve věku 60-69 roků bývá PVD v 27 %, u lidí starších 70-ti let nacházíme PVD v 69 %. I z těchto důvodů k rhegmatogennímu odchlípení sítnice dochází spíše v pozdějším věku (81). Subklinické odchlípení sítnice je klasifikované jako odchlípení sítnice v okolí trhliny nebo díry lemující v rozsahu méně než 1-2 PD (disc area). Manifestní odchlípení (věší než 2 PD) klasifikujeme podle lokalizace na ekvatoriální, orální nebo makulární (20,22,23).
Faktory, které vedou k rhegmatogenímu odchlípení sítnice jsou kombinace degenerativních změn sítnice a sil, zahrnující sklivcovou trakci, pohyby ztekuceného sklivce a trakce spojené s tvorbou epiretinální, intraretinální nebo subretinální gliální proliferace – proliferativní vitreoretinopatie (PVR). Při absenci trakčních sil k vývoji odchlípení sítnice i při přítomných trhlinách sítnice obvykle nedochází. Patologie vitreoretinální rozhraní se vyvíjí v čase, často je součástí fysiologického stárnutí sklivce. Kombinace trakčních sil periferie sítnice a rhegmatogenních změn vytváří podmínky pro odchlípení sítnice. Vývoj patologie lze při detailním biomikroskopickém vyšetření sledovat a lze i vyhodnotit míru rizika odchlípení sítnice. Subklinické odchlípení nemusí být pacientem subjektivně vnímané, na vývoj patologie upozorní prodromální příznaky, fosfény, sklivcové zákaly. Při vývoji odchlípení a přestupu přes ekvátor se objevuje defekt zorného pole, při vývoji sklivcových zákalů zhoršená zraková ostrost. Pokud odchlípení přestoupí přes oblast makulární krajiny, dochází k prudkému poklesu zrakové ostrosti. I když jsou zcela raritně popsány případy spontánního přiložení sítnice, je ztráta vidění při neřešení stavu trvalá. Z četných studií vyplývá, že čím déle je sítnice odchlípená, tím menší je naděje na zlepšení zrakových funkcí (zejména centrální zrakové ostrosti) i při jinak úspěšné operaci s příložením sítnice (20,36,74,92).
Návrat zrakových funkcí po přiložení sítnice
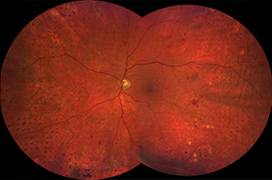
Z experimentálních i klinických studií vyplývá, že pokud je sítnice v okamžiku operace v makule přiložená, výsledné zrakové funkce zůstávají nadále na dobré úrovni (74,78,83,92). V případě, že sítnice je v makule přiložena, nejsou pozorovány rozdíly v pooperačních zrakových funkcí, pokud byla operace provedena okamžitě nebo do 5 dne od stanovení diagnózy. Jakmile však je sítnice v makule odchlípená, nastupují rychle degenerativní intraretinální procesy a pooperační výsledky se výrazně zhoršují, pokud dojde k operaci za déle jak 5 dní (10,36,74). Ze závěrů těchto studií vyplývá požadavek na akutní neodkladnou operaci u těch případů, kde makula je dosud přiložena a jsou jasné známky hrozící progrese a rizika odchlípení makuly (tj. sklivcová trakce, vitreoretinální trakční membrány,anamnestický rozvoj odchlípení,zhoršující se zrakové ostrost).
Principy léčby odchlípené sítnice
Principem léčby odchlípené sítnice je přiložení sítnice, uzávěr trhlin či děr sítnice a vytvoření pevných chorioretinálních adhezí v místě trhliny a v jejím okolí. K vytvoření chorioretinálních pevných spojení se používají dvě techniky. První je kryopexe, při které je zevní cestou přes skléru sítnice a choroideu zmražena v místě indentace sondou při teplotě -70 až -80 stupňů po dobu nezbytnou k vytvoření adheze. Druhou cestou je termální adheze laserkoagulací buď vnitřní cestou při PPV nebo zevním laserovým koagulátorem po impresi sklery v místě trhliny. Energie laseru je absorbovaná RPE a choroideou a vede k vytoření pevné chorioretinální jizvy. K operačnímu přiložení sítnice a uzávěru trhlin nebo děr se vyvinuly 2 základní operační techniky- plombážní , kryochirurgické techniky a pars plana vitrektomie (PPV).
Plombážní techniky (zevní přístup)
Episklerální techniky (plombáž, cerkláž) fungují na několika principech. Indentace sklery po vytvoření sklerálního valu blokuje místo trhliny, blokuje průnik tekutiny do subretinálního prostoru a tím umožňuje resorpci subretinální tekutiny, snižuje vitreoretinální trakci v místě trhliny. Plombážní technika snižuje trakční síly v epiretinálním prostoru v okolí trhliny. Cerklážní val snižuje transretinální trakci snížením diametru a obvodu sklivcové baze. Plombážní techniky působí pozitivně změnou geometrie a fysiologie oka, na druhou stranu znamenají sekundární změny v axiální délce, rohovkové topografii a nitroočním objemu. Procento primárního přiložení sítnice po plombážní technice se uvádí mezi 62-85 %(8,37,61).
Pars plana vitrektomie (vnitřní přístup)
Po zavedení PPV v r. 1970 se tato technika stala metodou řešení pro komplikované typy rhegmatogenního odchlípení sítnice. S rozvojem přístrojové techniky a rozvoje nových vitektomových přístrojů a nástrojů se PPV postupně používá jako primární léčba pro všechny typy odchlípen sítnice. Princip techniky spočívá v odstranění sklivce nožem vitrektomu, mechanickém přiložení sítnice, přímém ošetření sítnicové patologie a tamponádě ošetřené sítnice nitrooční tamponádou. Principem PPV techniky je přímé odstranění vitreoretinální trakce, která je považovaná za motor odchlípení sítnice. Součástí PPV je přímé ošetření retinální patologie, která spočívá buď v laserkoagulaci trhliny a jejího okolí nebo zevní kryopexi trhliny pod vnitřní kontrolou. Nitrooční tamponádou se rozumí tamponáda sítnice v konci operaci vzduchem, mixturou expanzivních plynů nebo tamponádou silikonovým olejem. Výběr nitrooční tamponády je individuální podle charakteru a typu odchlípení sítnice a řady dalších faktorů a je výhradním rozhodnutím operatéra. Výhodou PPV techniky je detailnější peroperační diagnostika a zhodnocení patologie sítnice a vitreoretinálního rozhraní. Časté je nalezení další patologie sítnice, kterou nebylo možné při předoperačních vyšetření odhalit a která bývají zdrojem selhání při plombážních technikách. Procento primárního přiložení sítnice po PPV je uváděné mezi 64-100 % (2,37,61).
I když každá z operačních technik má výhodu proti druhé při určitém typu odchlípení, jsou tyto techniky do jisté míry zastupitelné. Výběr techniky je vždy individuálním rozhodnutím operatéra, vyplývá z řady faktorů jako jsou typ odchlípení, lokalizace a počet trhlin, předchozí operace oka, věk pacienta, celkový stav a řada dalších faktorů. Řada srovnávacích studií porovnávala efektivitu obou technik (8,37,61,67,70). Obecná doporučení při výběru techniky jsou tato:
- Plombážní techniky jsou statisticky výhodnější pro fakické oči, při výskytu solitární trhliny nebo díry, odchlípení sítnice malého rozsahu, při absenci nebo minimálních projevech PVR. Výhodnější je rovněž pro mladší pacienty.
- PPV je výhodnější pro afakické nebo artefakické oči, při výskytu 2 a více trhlin či děr, při odchlípení většího rozsahu, při bulózním odchlípení sítnice, při přítomnosti vitreoretinální trakce, při projevech krvácení ve sklivcovém prostoru a zkalení sklivce. Indikací pro PPV jsou výraznější projevy PVR, výskyt posteriorních trhlin, které nejsou dosažitelné plombážními technikami. Výhodnější pro PPV jsou odchlípení sítnice kde tenká skléra neumožňuje přišití plomby nebo cerklážního pásku.
Klinické doporučení akutní operace odchlípení sítnice
Jako urgentní operaci je třeba považovat rhegmatogenní odchlípení sítnice, kde makulární oblast sítnice je dosud přiložena a kde současně hrozí riziko odchlípení makuly. Mezi faktory rozvoje patří klinické odchlípení horní poloviny sítnice, charakter trhlin či děr v odchlípené sítnici, výskyt vitreoretinálních trakčních sil, dále anamnestická nebo vyšetřením prokázaná progrese odchlípení a ztráta zrakové ostrosti. Po stanovení diagnózy by operace měla být provedena v co nejkratším možném čase, nejpozději však do 24 hodin od stanovení indikace. Volba operačního postupu je výrazně individuální a je výhradně záležitostí operatéra. Výběr operačního postupu vyplývá především z klinického nálezu a dalších významných faktorů jako jsou anamnesa, věk , stav druhého oka, celkový stav pacienta a dalších.
Původní text najdete na webových stránkách České vitreoretinální společnosti